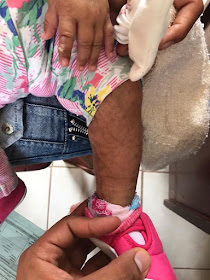
Paciente mujer de 3meses 20 días de vida.
Antecedente: Nacida por parto vaginal, sin complicaciones. Al quinto día de
vida presenta lesiones hipercrómicas maculares vesiculares en ambas piernas,
pies, manos, antebrazos y cuero cabelludo, que mejoran con antibioticoterapia
tópica y sistémica. Al día de hoy en el examen físico se encuentran lesiones
maculo papulosas hiperqueratosicas en manos y antebrazos, con lesión verrugosa
en segundodo dedo de mano izquierda. En el cabello se evidencian zonas de alopecia.
Uñas sin alteraciones y mucosas sin alteraciones. El desarrollo psicomotor de
la paciente ausencia de sostén cefalico, seguimiento visual, sonrisa social,
sostiene los objetos y los observa.
Se estableció el diagnóstico clínico de incontiencia
pigmentaria
Gentileza
Dr. Jaomar Chavez Salazar de Lima Perú
INCONTINENCIA PIGMENTI
Incontinentia pigmenti (IP, síndrome de
Bloch-Sulzberger, MIM # 308300) es una genodermatosis dominante ligada al
cromosoma X que generalmente es letal en los hombres antes del nacimiento [ 1-3
]. La IP está causada por mutaciones de pérdida de función en el gen IKBKG /
NEMO (inhibidor del potenciador del gen del polipéptido kappa en células B, gen
quinasa gamma / factor nuclear-modulador B-kappa B), que codifica el modulador
esencial del factor nuclear-kappa-B, Una proteína reguladora que activa los
genes implicados en la supervivencia celular, la inflamación y la inmunidad [ 4
].
El trastorno se observa de manera casi uniforme en
las mujeres, aunque ocasionalmente puede ocurrir en hombres con mosaicismo
somático o cariotipo XXY [ 1 ]. En las mujeres, la IP generalmente se presenta
con una erupción cutánea lineal y escalonada y anomalías de dientes, cabello y
uñas. Aproximadamente un tercio de los pacientes tienen anomalías oculares y
neurológicas. Debido a la afectación de la piel, el cabello, las uñas y los
dientes, la IP puede considerarse una forma de displasia ectodérmica [ 2 ].
EPIDEMIOLOGÍA
IP ocurre en aproximadamente 1: 40,000 a 1: 50,000
nacimientos [ 1,3 ]. Prácticamente todos los casos se ven en mujeres porque los
hombres afectados generalmente no sobreviven hasta el nacimiento. Los hombres
nacidos con la afección tienen mosaicismo somático o un cariotipo XXY (síndrome
de Klinefelter) [ 5 ].
PATOGENESIS
En la mayoría de los casos, la IP se debe a
mutaciones en el gen IKBKG / NEMO (inhibidor del potenciador del gen del
polipéptido kappa en células B, gen modulador esencial de la quinasa gamma /
factor nuclear kappa B), ubicado en Xq28 [ 6 ]. Estas mutaciones ocurren
"de novo" en aproximadamente el 65 por ciento de los casos de IP.
IKBKG / NEMO codifica la proteína NEMO / I-kappa-B quinasa (IKK), una subunidad
reguladora del inhibidor del complejo IKK, que activa NF-kappa B, lo que lleva
a la activación de genes involucrados en la supervivencia celular, inflamación
e inmunidad.
Aproximadamente el 90 por ciento de las mutaciones
IKBKG / NEMO en IP son deleciones recurrentes o no recurrentes de los exones 4
a 10, lo que resulta en la pérdida completa de la función NEMO / IKK-gamma [
7-9 ]. Las microdeleciones, el sentido erróneo, el desplazamiento de
fotogramas, el sinsentido y las mutaciones en el sitio de empalme que conducen
a la pérdida total o parcial de la actividad NEMO / IKK-gamma representan los
casos restantes [ 9 ]. Las mutaciones más leves ( hipomórficas ) de IKBKG /
NEMO que deterioran pero no eliminan la señalización de NF-kappa B producen en
los hombres una forma rara de displasia ectodérmica hipohidrótica ligada al
cromosoma X asociada con inmunodeficiencia [ 10 ].
Las células que carecen de NEMO son objetivos para
la apoptosis inducida por el factor de necrosis tumoral [ 11,12 ]. Además, la
deficiencia de NEMO afecta a varias vías de señalización asociadas con la
función y anatomía ósea y vascular, así como con la función inmune [ 1,9 ].
Se ha sugerido que las anormalidades oftalmológicas
y neurológicas en la IP pueden ser el resultado de una enfermedad del
desarrollo de los vasos pequeños cerebrales inducida por la inactivación de
NEMO y posiblemente por la interrupción del factor de crecimiento transformante
(TGF) -beta-activado quinasa (TAK1) aguas arriba de NEMO [ 13-15 ].
La heterogeneidad en la presentación clínica de IP y
la aparente falta de correlación genotipo-fenotipo pueden deberse a la
inactivación aleatoria del cromosoma X (lyonización), que ocurre temprano
durante la embriogénesis y varía según los tejidos. La inactivación X es
extremadamente sesgada en IP, favoreciendo la eliminación del alelo NEMO mutado
en casi el 90 por ciento de los casos [ 7 ].
CARACTERÍSTICAS CLÍNICAS
Debido a la naturaleza dominante ligada al X de la
IP , prácticamente todos los pacientes son mujeres. Aunque la condición suele
ser letal para los varones prenatalmente, se han notificado algunos casos en
varones, debido al mosaicismo somático o la aneuploidía cromosómica XXY
(síndrome de Klinefelter) [ 5,16,17 ]. Las características clínicas de la IP
son variables y no existe una correlación clara entre genotipo y fenotipo. Sin
embargo, en casi todos los pacientes, las lesiones cutáneas características son
la primera manifestación de IP.
Hallazgos cutáneos:
en la presentación clásica, las lesiones cutáneas de IP se presentan en
un bebé femenino al nacer o en los primeros meses de vida y evolucionan a
través de cuatro etapas características:
Etapa 1 (vesicular): en la mayoría de los casos,
las vesículas y / o pústulas tensas estampadas, que generalmente se encuentran
sobre una base eritematosa, se observan al nacer o poco después en el tronco y
las extremidades ( imagen 4 y 5 ).
Figura 4: Etapa 1 (vesicular) incontinentia pigmenti.
Las lesiones vesiculares que recubren una base
eritematosa en un patrón que sigue las líneas de Blaschko están presentes en
esta niña recién nacida con incontinentia pigmenti.
Figura 5: Etapa 1 (vesicular) incontinentia
pigmenti.
Múltiples pápulas eritematosas, vesículas y costras
están presentes en rayas lineales en la pierna de este bebé femenino.
Estas lesiones parecen desarrollarse a lo largo de las
líneas de Blaschko ( imagen 6 ), que representan las vías embriológicas de
migración de las células cutáneas y apendiculares, y persisten durante meses [
18 ]. En esta etapa, el bebé afectado a menudo mostrará eosinofilia en los
recuentos sanguíneos completos de rutina. Este hallazgo podría deberse a la
sobreexpresión de eotaxina, un factor quimiotáctico para los eosinófilos, que
puede ocurrir en el contexto de mutaciones IKBKG (inhibidor del gen del polipéptido
kappa en células B, quinasa gamma) [ 1]
Figura 6: Líneas de Blaschko.
El patrón asumido por muchas enfermedades cutáneas
nevoides y adquiridas diferentes en la piel y las mucosas humanas. Se desconoce
la causa del patrón de las líneas de Blaschko; No siguen los nervios, los vasos
o los vasos linfáticos. Las líneas descritas por estas condiciones no solo no
correspondían a ninguna base anatómica conocida, sino que eran notablemente
consistentes tanto de paciente a paciente como incluso de una enfermedad a
otra. Las líneas pueden representar una expresión clínica de un clon
genéticamente programado de células alteradas, tal vez expresado por primera
vez durante la embriogénesis.
Etapa 2 (verrugosa): después de la erupción cutánea
inicial, las lesiones se vuelven más papulares o con costras ("en forma de
verruga") y mantienen su localización a lo largo de las líneas de Blaschko
( imagen 7 y 8 ) [ 3,19 ]. Esta etapa puede no ocurrir en todos los
pacientes.
Figura 7: Incontinencia pigmenti etapa 2 verrugosa.
Etapa verrugosa de incontinencia pigmenti en un
lactante, que presenta placas verrugosas y lineales ubicadas principalmente en
las extremidades.
Figura 8: Uncontinencia pigmenti etapa 2 o verrugosa.
Pacas verrugosas, hiperqueratóticas, y lineales en
una niña con incontinencia pigmenti.
Etapa 3 (hiperpigmentada): entre los 6 y los 12
meses de edad, los bebés muestran máculas lineales y / o arremolinadas de color
marrón o gris-marrón ( imagen 9, 10, y 11 ). La etapa 3 generalmente dura hasta
la adolescencia temprana o puede persistir hasta la edad adulta. En algunos
casos, se resolverán por completo o serán seguidos por una llamada cuarta
etapa.
Figura 9: Etapa 3 (hiperpigmentada) incontinencia
pigmenti
Máculas marrones, remolinos irregulares en una niña
con incontinentia pigmenti.
Figura 10: Etapa 3 (hiperpigmentada) incontinencia
pigmenti
Hiperpigmentación en "torta marmolada" en
una lactante con incontinencia pigmenti.
Figura 11: Etapa 3 (hiperpigmentada) incontinencia
pigmenti
Etapa pigmentaria de incontinentia pigmenti con
áreas hiperpigmentadas lineales y en espiral.
Etapa 4 (atrófica / hipopigmentada): esta etapa se
caracteriza por máculas / parches lineales hipopigmentados y ligeramente
atróficos. En la mayoría de los pacientes, la etapa 4 no ocurre.
El inicio, la duración y el grado de superposición
de estas etapas varían entre los pacientes; las lesiones de la etapa 1 pueden
reaparecer durante una enfermedad febril [ 20 ].
La madre de un niño con IP puede ser asintomática o
mostrar manifestaciones sutiles de la enfermedad. Estos incluyen rayas
atróficas hipopigmentadas a lo largo de las líneas de Blaschko, distrofia
ungueal o anormalidades dentales.
Hallazgos extracutáneos: en la mayoría de los pacientes con IP se
observa dentición retrasada, dientes fijos o cónicos, así como anodoncia o
hipodoncia que se asemejan a la displasia ectodérmica hipohidrótica. Además,
ahora se reconoce que otras manifestaciones orales, como el paladar hendido o
de arco alto y la secreción salival disminuida, pueden ocurrir en pacientes con
IP [ 8,21,22 ].
Figura 12: Manifestaciones extracutáneas
Dientes cónicos en un lactante con incontinentia
pigmenti
Se observan anomalías en el cuero cabelludo y el
vello corporal en más del 50 por ciento de los pacientes [ 23 ]. Estos incluyen
alopecia cicatricial, cabello escaso, cabello lanoso y anomalías de cejas y
pestañas.
La distrofia ungueal puede desarrollarse en
aproximadamente el 10 por ciento de los pacientes, generalmente durante la
adolescencia o la adultez temprana [ 23 ]. En algunos pacientes, se han
observado lesiones osteolíticas del hueso subyacente. Los tumores
disqueratóticos subungueales dolorosos rara vez se asocian con IP y
generalmente se observan en pacientes adultos [ 24-26 ]. Estos tumores con
frecuencia se diagnostican erróneamente como carcinomas de células escamosas o
queratoacantomas.
Las anormalidades del sistema nervioso central (SNC)
ocurren en aproximadamente el 30 por ciento de los pacientes con IP y pueden
demostrarse mediante estudios de neuroimagen, que incluyen imágenes de
resonancia magnética (IRM) e imágenes ponderadas por difusión (DWI) [ 13,27,28
]. En un informe de ocho lactantes con IP, los hallazgos anormales de la
resonancia magnética incluyeron cambios en la señal parcheada en la materia
gris cortical y la sustancia blanca subcortical y periventricular en secuencias
potenciadas en T1 y T2, que coinciden con áreas con difusión restringida en
DWI, lo que sugiere inflamación local e isquemia así como lesiones hemorrágicas
[ 27 ].
Los síntomas neurológicos, que incluyen letargo,
mala alimentación, convulsiones y retraso en el desarrollo, a menudo son graves
y se observan temprano en la vida [ 8,11,29 ]. Las anormalidades del SNC se
asocian en muchos casos con anomalías oculares, incluyendo retinopatía
proliferativa, microaneurismas, avascularidad periférica, áreas de no perfusión
y enfermedad oclusiva macular [ 1,30,31 ].
En raras ocasiones, también se han informado
anormalidades cardiovasculares e hipertensión pulmonar en lactantes con IP [
32-35 ].
Si bien existen informes que sugieren defectos
inmunes en pacientes con IP, esta asociación es bien conocida en pacientes con
el fenotipo de displasia e inmunodeficiencia ectodérmica y no en los pacientes
con IP más típicos [ 36,37 ].
PATOLOGÍA
Una biopsia de piel puede ser especialmente útil en
el diagnóstico de IP cuando se obtiene durante la etapa 1 (vesicular). Los
hallazgos histopatológicos característicos incluyen espongiosis eosinofílica,
vesículas intraepidérmicas que contienen eosinófilos y queratinocitos
apoptóticos en la epidermis (imagen 13).Los cambios patológicos observados en etapas
posteriores son menos específicos, aunque pueden mostrar características que
respaldan el diagnóstico clínico. Se observa una marcada incontinencia de melanina
con numerosos melanófagos en la dermis en las lesiones en etapa 3
(hiperpigmentadas).
Figura 13: anatomía patológica, Incontinencia pigmentaria.
Características histológicas de una vesícula en una
mujer recién nacida de 20 días que presentó incontinencia pigmenti. La
epidermis muestra acantosis, espongiosis y vesículas, que contienen un
infiltrado inflamatorio que incluye eosinófilos. La epidermis entre las
vesículas también muestra células disqueratóticas, ya sea solas o en pequeños
grupos (hematoxilina y eosina, aumento original X100).
DIAGNÓSTICO
Sospecha clínica: se
debe sospechar IP en un bebé femenino que presenta lesiones vesiculares
o hiperpigmentadas características que ocurren a lo largo de las líneas de Blaschko.
En etapas posteriores, aunque las características de la piel pueden ser menos
obvias clínicamente, la presencia de anormalidades en los dientes, el cabello,
los ojos o el sistema nervioso central debe alertar al médico sobre la
posibilidad de IP.
Criterios de diagnóstico. Los criterios
de diagnóstico para IP se establecieron inicialmente en 1993 y se revisaron en
2014 [ 2,8 ]. Los criterios clínicos principales son las etapas típicas de la
erupción cutánea distribuidas a lo largo de las líneas de Blaschko; Los
criterios menores incluyen anomalías dentales, anomalías del sistema nervioso
central, alopecia o cabello anormal, distrofia ungueal, anomalías del paladar,
antecedentes de múltiples abortos involuntarios masculinos en la madre y
hallazgos histopatológicos típicos en una biopsia de piel [ 8 ].
El diagnóstico de IP se establece demostrando la
mutación IKBKG / NEMO (inhibidor del potenciador génico del polipéptido kappa
en células B, mutación quinasa gamma / factor esencial-modulador B de kappa B)
típica de IP en pruebas genéticas. Si las pruebas genéticas no están
disponibles, se requieren al menos dos o más criterios principales o uno mayor
y uno o más criterios menores para establecer el diagnóstico.
Pruebas genéticas:
en todos los casos con hallazgos clínicos e histopatológicos que
sugieran IP, se debe realizar un análisis mutacional dirigido del ácido
desoxirribonucleico extraído de la sangre periférica para identificar la
deleción común en IKBKG / NEMO [ 38,39 ]. El análisis de secuencia puede ser
necesario en aquellos casos (aproximadamente del 10 al 15 por ciento) en los
que no se identifica la eliminación común.
En casos sospechosos de varones, se deben realizar
pruebas genéticas moleculares de la piel lesionada para detectar el mosaicismo
somático, si no se identifica una variante patógena mediante pruebas
moleculares de una muestra de sangre. El cariotipo también debe considerarse,
debido a la posibilidad de IP en el contexto de la aneuploidía cromosómica XXY
(síndrome de Klinefelter) [ 40,41 ].
DIAGNÓSTICO DIFERENCIAL
Las condiciones de la piel que deben incluirse en el
diagnóstico diferencial de IP dependen de la etapa de la erupción de IP.
- Infección por el virus del herpes simple : se debe sospechar que los recién nacidos con cualquier erupción vesicular tienen infección por el virus del herpes simple (VHS). Si las lesiones están orientadas a lo largo de las líneas de Blaschko, el VHS se vuelve menos probable. Se deben obtener raspados del contenido vesicular para frotis de Tzanck, tinción directa de anticuerpos fluorescentes o cultivo para el diagnóstico de posible HSV.
- Infección estafilocócica: se debe considerar la infección estafilocócica de la piel en cualquier bebé que presente lesiones pustulosas. Se debe realizar una tinción de Gram y cultivo del contenido de pústulas para descartar infección por Staphylococcus aureus .
- Nevo epidérmico: la segunda etapa o "verrugosa" de IP puede confundirse con el nevo epidérmico. Una biopsia de piel puede ser útil en este caso para ayudar con el diagnóstico.
- Trastorno pigmentario reticulado ligado al cromosoma X: el trastorno pigmentario reticulado ligado al cromosoma X es una afección rara que se hereda de forma recesiva ligada al cromosoma X y que se puede observar en hombres y mujeres. Las hembras se presentarán con hiperpigmentación irregular. Los casos masculinos tienen la misma pigmentación que en el estadio 3 IP, además de manifestaciones sistémicas que incluyen infecciones respiratorias recurrentes, falta de crecimiento, disqueratosis corneal, trastornos gastrointestinales e hipohidrosis [ 42 ].
- Mosaicismo pigmentario: el mosaicismo pigmentario (hipomelanosis de Ito) se caracteriza por hiper- e hipomelanosis parcheada o lineal que ocurre a lo largo de las líneas de Blaschko. En hasta el 30 por ciento de los casos, el mosaicismo pigmentario se asocia con anomalías oculares, cerebrales o musculoesqueléticas [ 18 ]. Las pruebas genéticas para detectar mutaciones de IKBKG (inhibidor del potenciador del gen del polipéptido kappa en células B, quinasa gamma) pueden diferenciar el mosaicismo pigmentario de la IP.
- Síndrome de Naegeli-Franceschetti-Jadassohn o Naegeli : esta afección predominantemente hereditaria se presenta con hiperpigmentación reticulada y queratodermia palmoplantar además de hipohidrosis. Este trastorno se ha asociado con mutaciones en la queratina 14 [ 43 ].
MANEJO
El manejo de la IP puede involucrar atención
multidisciplinaria, dependiendo de la importancia de las manifestaciones
cutáneas y extracutáneas en el paciente individual.
Las lesiones vesiculobullosas de la etapa temprana
de la IP generalmente requieren solo cuidado suave de la herida con detergentes
suaves y emolientes. Los corticosteroides tópicos se han utilizado con éxito
para áreas severamente inflamadas [ 44 ]. Los pacientes con signos de infección
cutánea secundaria requieren tratamiento con terapia antimicrobiana local o
sistémica. Las lesiones en la etapa 2 pueden requerir emolientes o retinoides
tópicos si el movimiento de los dedos o las extremidades es significativo e
impactante. Generalmente no se necesita tratamiento para las lesiones cutáneas
en estadio 3 o 4.
La consulta y el tratamiento dental están indicados
en todos los pacientes con IP en el momento de la erupción de los dientes. La
atención de ortodoncia puede ser necesaria en casos leves. Los casos graves con
anodoncia o hipodoncia requieren atención coordinada por parte de dentistas y
cirujanos orales.
Se debe realizar una consulta y vigilancia
oftalmológica para todos los casos sospechosos y confirmados de PI. El
tratamiento con láser de la neovascularización retiniana puede estar indicado
para prevenir el desprendimiento de retina [ 45 ]. Hay algunos informes sobre
el uso de bevacizumab y ranibizumab intravítreos (inhibidores de los factores de
crecimiento endotelial vascular) como tratamiento complementario a la
fotocoagulación con láser en niños con IP.
Para una participación significativa del sistema
nervioso central, se necesitará una consulta neurológica. Se han utilizado
corticosteroides en dosis altas para el tratamiento de las convulsiones graves
que no responden a los anticonvulsivos [ 48,49 ].
CONSEJERÍA GENÉTICA
La madre de una niña con IP debe analizarse para
detectar mutaciones IKBKG (inhibidor del gen del polipéptido kappa en células
B, quinasa gamma), ya sea que presente o no signos clínicos sugestivos de IP.
Dada la alta frecuencia de mutaciones de novo en IP, estimadas en
aproximadamente el 65 por ciento, la madre puede tener o no una variante
patógena de IKBKG . Las mujeres afectadas tienen una probabilidad del 50 por
ciento de transmitir el alelo mutado en la concepción. Dado que la PI es letal
para el embrión masculino, la proporción esperada entre los niños vivos es
aproximadamente del 33 por ciento de las hembras no afectadas, del 33 por
ciento de las hembras afectadas y del 33 por ciento de los machos no afectados
[ 39] Las pruebas prenatales para embarazos con mayor riesgo son posibles si se
ha identificado la variante patógena en la familia. El diagnóstico genético
previo a la implantación también se puede realizar [ 21 ].
PRONÓSTICO
Las personas con PI que no tienen compromiso
oftalmológico o neurológico clínicamente significativo tienen un pronóstico excelente
y una esperanza de vida normal. La piel, el cabello o las anomalías dentales
son permanentes y pueden ser motivo de preocupación para algunos pacientes.
Para los pacientes con afectación cerebral u ocular, el curso clínico y el
pronóstico son variables, según el tipo y la extensión de las anomalías.
Fuente:
UpToDate
Medscape.
REFERENCIAS
1 Swinney CC,
Han DP, Karth PA. Incontinentia Pigmenti: A Comprehensive Review and Update.
Ophthalmic Surg Lasers Imaging Retina 2015; 46:650.
2 Landy SJ,
Donnai D. Incontinentia pigmenti (Bloch-Sulzberger syndrome). J Med Genet 1993;
30:53.
3 Narayanan MJ,
Rangasamy S, Narayanan V. Incontinentia pigmenti (Bloch-Sulzberger syndrome).
Handb Clin Neurol 2015; 132:271.
4 Smahi A,
Courtois G, Rabia SH, et al. The NF-kappaB signalling pathway in human
diseases: from incontinentia pigmenti to ectodermal dysplasias and
immune-deficiency syndromes. Hum Mol Genet 2002; 11:2371.
5 Kenwrick S,
Woffendin H, Jakins T, et al. Survival of male patients with incontinentia
pigmenti carrying a lethal mutation can be explained by somatic mosaicism or
Klinefelter syndrome. Am J Hum Genet 2001; 69:1210.
6 Aradhya S,
Woffendin H, Jakins T, et al. A recurrent deletion in the ubiquitously
expressed NEMO (IKK-gamma) gene accounts for the vast majority of incontinentia
pigmenti mutations. Hum Mol Genet 2001; 10:2171.
7 Smahi A, Courtois
G, Vabres P, et al. Genomic rearrangement in NEMO impairs NF-kappaB activation
and is a cause of incontinentia pigmenti. The International Incontinentia
Pigmenti (IP) Consortium. Nature 2000; 405:466.
8 Minić S, Trpinac D, Obradović M. Incontinentia pigmenti
diagnostic criteria update. Clin
Genet 2014; 85:536.
9 Conte MI, Pescatore A, Paciolla M, et al. Insight into IKBKG/NEMO locus: report of new mutations
and complex genomic rearrangements leading to incontinentia pigmenti disease.
Hum Mutat 2014; 35:165.
10 Döffinger R,
Smahi A, Bessia C, et al. X-linked anhidrotic ectodermal dysplasia with
immunodeficiency is caused by impaired NF-kappaB signaling. Nat
Genet 2001; 27:277.
11 Fusco F, Paciolla M, Conte MI, et al. Incontinentia pigmenti: report on data from 2000 to
2013. Orphanet
J Rare Dis 2014; 9:93.
12 Pescatore A, Esposito E, Draber P, et al. NEMO regulates a cell death switch in TNF signaling by
inhibiting recruitment of RIPK3 to the cell death-inducing complex II. Cell
Death Dis 2016; 7:e2346.
13 Lee AG, Goldberg
MF, Gillard JH, et al. Intracranial assessment of incontinentia pigmenti using
magnetic resonance imaging, angiography, and spectroscopic imaging. Arch
Pediatr Adolesc Med 1995; 149:573.
14 Müller K,
Courtois G, Ursini MV, Schwaninger M. New Insight Into the Pathogenesis of
Cerebral Small-Vessel Diseases. Stroke 2017; 48:520.
15 Ridder DA,
Wenzel J, Müller K, et al. Brain endothelial TAK1 and NEMO safeguard the
neurovascular unit. J Exp Med 2015; 212:1529.
16 Buinauskaite E, Buinauskiene J, Kucinskiene V, et
al. Incontinentia
pigmenti in a male infant with Klinefelter syndrome: a case report and review
of the literature. Pediatr Dermatol 2010; 27:492.
17 Fusco F, Fimiani G, Tadini G, et al. Clinical diagnosis of incontinentia pigmenti in a
cohort of male patients. J Am Acad Dermatol 2007; 56:264.
18 Bodemer C.
Incontinentia pigmenti and hypomelanosis of Ito. Handb Clin Neurol 2013;
111:341.
19 Pearlman J,
Griego RD, Levy ML, Friedman J. An unusual presentation of incontinentia
pigmenti in a 4-month-old girl. Pediatr Dermatol 1996;
13:47.
20 van Leeuwen RL, Wintzen M, van Praag MC. Incontinentia pigmenti: an extensive second episode of
a "first-stage" vesicobullous eruption. Pediatr Dermatol 2000; 17:70.
21 Hand JL.
What's new with common genetic skin disorders? Curr Opin Pediatr 2015; 27:460.
2 Minić S,
Trpinac D, Gabriel H, et al. Dental and oral anomalies in incontinentia
pigmenti: a systematic review. Clin Oral Investig 2013; 17:1.
23 Chun SR,
Rashid RM. Delayed onychodystrophy of incontinentia pigmenti: an evidence-based
review of epidemiology, diagnosis and management. J Drugs Dermatol 2010; 9:350.
24 Mahmoud BH,
Zembowicz A, Fisher E. Controversies over subungual tumors in incontinentia
pigmenti. Dermatol Surg 2014; 40:1157.
25 Pena ZG,
Brewer JD. Multiple subungual squamous cell carcinomas in a patient with
incontinentia pigmenti. Dermatol Surg 2014; 40:1159.
26 Ballester Nortes I, Allegue Gallego F,
López-Ávila A, et al. Painful
subungual tumours. Clin Exp Dermatol 2013; 38:802.
27 Soltirovska
Salamon A, Lichtenbelt K, Cowan FM, et al. Clinical presentation and spectrum
of neuroimaging findings in newborn infants with incontinentia pigmenti. Dev
Med Child Neurol 2016; 58:1076.
28 Meuwissen ME,
Mancini GM. Neurological findings in incontinentia pigmenti; a review. Eur J
Med Genet 2012; 55:323.
29 Minić S,
Trpinac D, Obradović M. Systematic review of central nervous system anomalies
in incontinentia pigmenti. Orphanet J Rare Dis 2013; 8:25.
30 Basilius J,
Young MP, Michaelis TC, et al. Structural Abnormalities of the Inner Macula in
Incontinentia Pigmenti. JAMA Ophthalmol 2015; 133:1067.
31 Liu TYA, Han
IC, Goldberg MF, et al. Multimodal Retinal Imaging in Incontinentia Pigmenti
Including Optical Coherence Tomography Angiography: Findings From an Older
Cohort With Mild Phenotype. JAMA Ophthalmol 2018; 136:467.
32 A,
Nashabat M, AlGhoraibi H, et al. Pulmonary
hypertension and vasculopathy in incontinentia pigmenti: a case report. Ther
Clin Risk Manag 2017; 13:629.
33 Onnis G,
Diociaiuti A, Zangari P, et al. Cardiopulmonary anomalies in incontinentia
pigmenti patients. Int J Dermatol 2018; 57:40.
34 Miteva L,
Nikolova A. Incontinentia pigmenti: a case associated with cardiovascular
anomalies. Pediatr Dermatol 2001; 18:54.
35 Yasuda K, Minami N, Yoshikawa Y, et al. Fatal pulmonary arterial hypertension in an infant
girl with incontinentia pigmenti. Pediatr Int 2016; 58:394.
36 Pauly E,
Linderkamp O, Pöschl J. Incontinentia pigmenti in combination with decreased
IgG subclass concentrations in a female newborn. Biol Neonate
2005; 88:172.
37 Fusco F, Pescatore A, Conte MI, et al. EDA-ID and IP, two faces of the same coin: how the
same IKBKG/NEMO mutation affecting the NF-κB pathway can cause immunodeficiency and/or
inflammation. Int Rev Immunol 2015; 34:445.
38 Fusco F,
Pescatore A, Steffann J, et al. Clinical Utility Gene Card for: incontinentia
pigmenti. Eur J Hum Genet 2013; 21.
39 Scheuerle AE,
Ursini MV. Incontinentia pigmenti. In: GeneReviews [Internet], Pagon RA, Adam
MP, Ardinger HH, et al (Eds), 2015.
40 Gregersen PA,
Sommerlund M, Ramsing M, et al. Diagnostic and molecular genetic challenges in
male incontinentia pigmenti: a case report. Acta Derm Venereol 2013; 93:741.
41 Hull S, Arno
G, Thomson P, et al. Somatic mosaicism of a novel IKBKG mutation in a male
patient with incontinentia pigmenti. Am J Med Genet A 2015; 167:1601.
42 Pezzani L, Brena M, Callea M, et al. X-linked reticulate pigmentary disorder with systemic
manifestations: a new family and review of the literature. Am J Med Genet A
2013; 161A:1414.
43 Lugassy J, Itin P, Ishida-Yamamoto A, et al. Naegeli-Franceschetti-Jadassohn syndrome and
dermatopathia pigmentosa reticularis: two allelic ectodermal dysplasias caused
by dominant mutations in KRT14. Am J Hum Genet 2006; 79:724.
44 Kaya TI,
Tursen U, Ikizoglu G. Therapeutic use of topical corticosteroids in the
vesiculobullous lesions of incontinentia pigmenti. Clin Exp Dermatol 2009;
34:e611.
45 Ranchod TM,
Trese MT. Regression of retinal neovascularization after laser photocoagulation
in incontinentia pigmenti. Retina 2010; 30:708.
46 Ho M, Yip WW,
Chan VC, Young AL. SUCCESSFUL TREATMENT OF REFRACTORY PROLIFERATIVE RETINOPATHY
OF INCONTINENTIA PIGMENTI BY INTRAVITREAL RANIBIZUMAB AS ADJUNCT THERAPY IN A
4-YEAR-OLD CHILD. Retin Cases Brief Rep 2016.
47 Shah PK,
Bachu S, Narendran V, et al. Intravitreal bevacizumab for incontinentia
pigmenti. J Pediatr Ophthalmol Strabismus 2013; 50 Online:e52.
48 Tomotaki S,
Shibasaki J, Yunoki Y, et al. Effectiveness of Corticosteroid Therapy for Acute
Neurological Symptoms in Incontinentia Pigmenti. Pediatr Neurol 2016; 56:55.
49 Wolf DS,
Golden WC, Hoover-Fong J, et al. High-dose glucocorticoid therapy in the
management of seizures in neonatal incontinentia pigmenti: a case report. J
Child Neurol 2015; 30:100.












que vitaminas puedde una niña de 6 años diagnosticada con IP ??
ResponderEliminarse trata de mi sobrina ella esta en vigilancia medica pero por ahora COVID19 no hay consultas con su medico.Asi que qusiera ayudarle a sus padre a mejorar su sistema inmunologico, y ayudar a su crecimiento en general. que me recomienda?